COVID-19 и сердечно-сосудистая система
Виктория Борисовна Мычка, доктор медицинских наук, врач-кардиолог
Как проявляется эхо болезни?
Это повышенное тромбообразование, развитие миокардита, инфаркты, инсульты, сердечная недостаточность. Причем проявиться эти проблемы могут как в период острой фазы заболевания, так и спустя несколько недель. Люди, перенесшие коронавирус часто жалуются на одышку, боль в области сердца, сжимающие грудинные боли, различные нарушения ритма сердца.
При появлении одышки необходимо сразу обратиться к врачу. Специалист должен провести дифференцированный диагноз и выяснить ее причину, поскольку это может быть симптомом и при легочных болезнях, и при сердечных заболеваниях.
Как проводить реабилитацию?
И рекомендации Минздрава РФ1, и рекомендации ВОЗ2 для самореабилитации включают 2 основных направления:
Первое правило – адекватная физическая активность. Необходима активизация пациента, начиная с постепенных, легких упражнений и затем дальнейшее повышение нагрузки под обязательным контролем врачей.
Второе неизменное правило реабилитации: правильное, сбалансированное питание, содержащее белки, жиры, углеводы, витамины и пищевые добавки.
Основные витамины и микроэлементы, необходимые при реабилитации:
- Витамин D, который повышает иммунитет.
- Витамин C — мощный антиоксидант, учитывая, что у пациентов длительное время сохраняется гипоксия. Этот витамин, даже в небольших дозах, помогает защитить белки, липиды, нуклеиновые кислоты от повреждений свободными радикалами — активными формами кислорода.
- Витамины группы B также принесут пользу, учитывая поражения нервной системы.
- Цинк входит в состав ключевых антиоксидантных ферментов, способствует улучшению работу всех органов и систем3. Экспериментальные данные показали блокирующее действие цинка на вирусы гриппа, риновирусы, коронавирусы. Применение цинка облегчает течение многих сезонных вирусных инфекций4.
- Селен – препятствует образованию свободных радикалов и усиливает действие витаминов Е и С. Кроме того, селен необходим для нормальной работы иммунной системы; он участвует в механизмах противовирусной защиты5. В последних эпидемиологических исследованиях, связанных с COVID-19, проводимых в Китае, продемонстрировано наличие прямой корреляции между содержанием селена в волосах и выздоровлением: пятикратное превышение выживаемости против случаев с пониженным уровнем селена6.
- Омега-3 ПНЖК и Гамма-линоленовая кислота из группы Омега-6 полиненасыщенных жирных кислот обладают мощным противовоспалительным действием; улучшают реологические свойства крови и микроциркуляцию. Также от них зависят показатели липидного обмена и нормализация уровня артериального давления7.
Помимо физической активности и правильного питания, включающего прием комплексов, в которых содержатся антиоксиданты, витамины и микроэлементы, о которых говорилось выше, необходимы свежий воздух, нормализация сна и психологического статуса пациента. Под контролем врача рекомендуются и специфические упражнения — дыхательная гимнастика, физиотерапия, лечебная физкультура.
Пару слов скажу и о первичной профилактике: COVID-19 подтвердил опасность ожирения, метаболического синдрома и сахарного диабета даже не для развития сердечно-сосудистых заболеваний, а для ускорения летального исхода при различных инфекциях8. Физическая активность, сбалансированное питание, борьба с депрессией — всё это способствует здоровью и защите организма от вирусных инфекций.
Тихая гипоксия — что такое, как понять?
Ещё одной неприятной особенностью COVID-19 является так называется «тихая гипоксия» — феномен, когда в поражённых коронавирусом лёгких нарушается поступление кислорода, которое остаётся незамеченным пациентом. Дыхание человека — это два независимых процесса, которые происходят в лёгких — поступление кислорода и выведение углекислого газа. Дело в том, что организм человека остро реагирует на изменение уровня углекислоты в крови путём повышения частоты и глубины дыхания и т.д., а реакция на снижение кислорода в крови не такая выраженная (это помогает нам, например, адаптироваться к условиям высокогорья).
Однако кислородное голодание наносит вред всему организму, ухудшая прогноз у таких пациентов (влияет на развитие почечной недостаточности, например).
Прицельный мониторинг обеспечения кислородом организма возможен с помощью пульсоксиметра.
Типичный пульсоксиметр — это такой небольшой прибор, который надевается на палец пациента и показывает насыщение крови кислородом (сатурацию) и частоту пульса. Норма сатурации — 95% и выше при дыхании воздухом.
Оценивать нужно не менее четырех раз в день в покое на два разных пальцах, которые должны быть тёплыми (на холодных конечностях возможны погрешности измерения). Если сатурация устойчиво меньше 94% — нужно обращаться в скорую.
Пульсоксиметрия — не идеальный метод в первую очередь потому, что есть обоснованные претензии к качеству пульсоксиметров, которые предлагаются на рынке, и поэтому эти данные нужно оценивать в комплексе с другими симптомами (выраженность одышки, частота пульса, артериальное давление и прочее).
Но в любом случае ухудшение симптомов коронавирусной инфекции — это как раз тот случай, где лучше перестраховаться. Отдельно нужно подчеркнуть, что мобильные приложения для смартфонов, которые называют себя пульсоксиметрами, не работают и не должны использоваться.
Недельный план по реабилитации после COVID-19.
Сохраните себе на устройство план реабилитации
1 день.
- Утренний прием витаминов.
- Легкая зарядка в течение 20-30 минут: наклоны туловища в стороны, ходьба на месте, зашагивания на ступеньку.
- Выполнение несложных действий для восстановления мышления и концентрации внимания: постепенное возвращение к работе или несложному хобби.
- Вечерний прием витаминов.
В течение дня нельзя пропускать приемы пищи: завтрак, обед, ужин.
2 день.
- Утренний прием витаминов.
- Легкая зарядка: повторяйте упражнения 1-го дня с увеличением времени на 1 минуту.
- Разбейте запланированные дела на отдельные действия, чтобы они не были чрезвычайно сложными.
- Вечерний прием витаминов.
В течение дня нельзя пропускать приемы пищи: завтрак, обед, ужин.
3 день.
- Утренний прием витаминов.
- Легкая зарядка: повторяйте упражнения первых двух дней с увеличением времени на пару минут.
- Решение несложных головоломок, игр со словами и числами.
- Вечерний прием витаминов.
В течение дня нельзя пропускать приемы пищи: завтрак, обед, ужин.
4 день.
- Утренний прием витаминов.
- Легкая зарядка в течение 25-35 минут: приседания, упражнения для укрепления ног и рук.
- Обсудите с работодателем постепенное возвращение к работе.
- Вечерний прием витаминов.
В течение дня нельзя пропускать приемы пищи: завтрак, обед, ужин.
5 день.
- Утренний прием витаминов.
- Прогулка на свежем воздухе с контролем своего состояния. .
- Постепенно возвращайтесь к повседневным делам.
- Вечерний прием витаминов.
В течение дня нельзя пропускать приемы пищи: завтрак, обед, ужин.
6 день.
- Утренний прием витаминов.
- Небольшая разминка перед прогулкой.
- Прогулка на свежем воздухе.
- Возвращение к легким, рабочим обязанностям.
- Вечерний прием витаминов.
В течение дня нельзя пропускать приемы пищи: завтрак, обед, ужин.
7 день.
- Утренний прием витаминов.
- Разминка перед прогулкой.
- Увеличивайте продолжительность прогулки.
- Повышайте уровень трудовой и бытовой деятельности.
- Вечерний прием витаминов.
В течение дня нельзя пропускать приемы пищи: завтрак, обед, ужин.
Симптомы сердечной недостаточности
Когда сердце работает неэффективно, люди замечают, что они затрачивают большее количество энергии, чем раньше при выполнении одинаковой работы, они быстрее устают, отмечают учащенное дыхание (одышку). Это связано с тем, что ткани не получают кислород в достаточном количестве. Могут возникать аритмии, головокружение, потемнение в глазах, обмороки, набухание шейных вен, бледность кожи, появление припухлости в области лодыжек — что называется отеком и связано с накоплением избыточной жидкости в тканях. Кожа становится «рыхлой» и, если вы надавите на нее пальцем, появившаяся «вмятина» или ямка остается на достаточно продолжительное время. При прогрессировании сердечной недостаточности уровень отмечаемого отека становится выше, пастозность тканей можно заметить даже в области живота и нижней части спины.
Эти симптомы, как правило, развиваются постепенно и обычно остаются незамеченными в течение длительного времени. Симптомы сердечной недостаточности нарастают, медленно ухудшается общее состояние и все больше оказывает влияние на способность человека выполнять обычную работу. Часто бывают периоды, когда состояние человека остается достаточно стабильным, и временами чередуется с эпизодами острого ухудшения симптомов. На поздних стадиях жалобы возникают не только при нагрузке, но и в покое, трудоспособность утрачивается полностью. Из-за недостаточного кровоснабжения страдают в той или иной степени все органы и системы организма. Нарушения сердечного ритма является плохим признаком сердечной недостаточности — около половины людей с сердечной недостаточностью умирают внезапно в результате развития фатальных аритмий.
Основные жалобы больных при развитии сердечной недостаточности:
- Отеки мягких тканей стоп и голеней — начальные симптомы правожелудочковой сердечной недостаточности, равномерно поражают обе ноги, возникают ближе к вечеру и проходят к утру. С развитием недостаточности отеки становятся плотными и полностью уже не проходят, обычная обувь становится тесной, пациенты комфортно чувствуют себя только в домашних тапочках.
- Асцит – скопление жидкости в брюшной полости.
- Увеличение печени в размерах — отмечается дискомфорт (неприятные ощущения, тяжесть) и боли в правом подреберье.
- Быстрая утомляемость.
- Одышка является основным, часто первым симптомом хронической левожелудочковой недостаточности. По мере прогрессирования сердечной недостаточности, одышка может отмечаться при обычном разговоре, а иногда – и в состоянии полного покоя.
- Приступообразный кашель после выполнения интенсивной нагрузки.
- Учащенное сердцебиение (синусовая тахикардия) — ощущение «трепыхания» в грудной клетке, которое возникает при какой-либо двигательной активности.
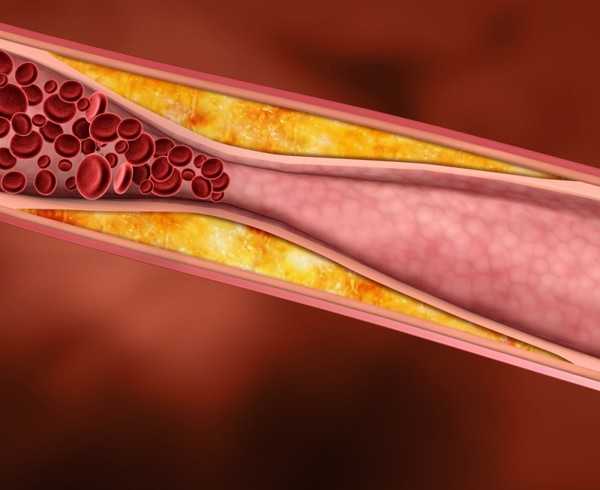
Ишемическая болезнь сердца (ИБС)
ИБС — это заболевание, при котором нарушается кровоснабжение сердечной мышцы, вследствие чего она испытывает недостаток в кислороде и питательных веществах. Обычно это происходит из-за закупорки основных артерий сердца атеросклеротическими бляшками. Со временем их становится все больше и больше, и когда просвет сосуда перекрывается на 60% и более, возникает затруднение кровотока, развивается кислородное голодание (гипоксия), что приводит к ишемии миокарда и возникновению приступа стенокардии, а также – к самому опасному осложнению ИБС – острому инфаркту миокарда.
Стенокардия — это временная, преходящая недостаточность кровоснабжения сердечной мышцы (миокарда). Приступ стенокардии возникает при сужении просвета коронарной артерии, через которую сердечная мышца снабжается кислородом. При приступе стенокардии возникает боль, которая имеет давящий, сжимающий или жгучий характер, локализуется посередине грудной клетки, за грудиной, отдает вверх (в шею, нижнюю челюсть, зубы) или в руки. Чаще всего боль возникает при физической или эмоциональной нагрузке, в покое проходит.
Приступ стенокардии – это сигнал того, что сердечная мышца испытывает недостаток кровоснабжения, первый «звоночек», который говорит о том, что надо срочно обратиться к врачу, чтобы предотвратить более опасное осложнение, такое, как острый инфаркт миокарда.
Острый инфаркт миокарда — гибель участка сердечной мышцы вследствие нарушения его кровоснабжения. Такое может произойти из-за закупорки сосуда тромбом – кровяным сгустком, который образуется на месте повреждения атеросклеротической бляшки. В результате кровь перестает поступать к сердечной мышце, и это приводит к инфаркту миокарда – некрозу, омертвению ткани. Впоследствии на этом месте образуется рубец.
Чаще всего, при инфаркте миокарда человек испытывает острую боль (жгучую, давящую) за грудиной или с обеих сторон грудной клетки, часто боль отдает в челюсть, шею, спину под лопатки, в верхнюю часть живота. Боль может появляться волнообразно – то усиливаясь, то ослабляясь. Боли могут сопровождаться нарушением сердцебиения, слабостью, холодным потом, снижением артериального давления, ощущением нехватки воздуха, головокружением, обмороком, тошнотой. Длится это состояние от 20 минут до нескольких часов. Вышеперечисленные симптомы могут появляться в разной комбинации, не обязательно, чтобы присутствовали все признаки. В некоторых случаях инфаркт миокарда может протекать без выраженного болевого синдрома, с нетипичными болевыми ощущениями (похожими на остеохондроз или язвенную болезнь желудка, например), а также – может произойти вообще бессимптомно.
Надо помнить, что острый инфаркт миокарда – это опаснейшее заболевание с высоким уровнем смертельных исходов. Поэтому, если вы заподозрили у себя или у близкого человека инфаркт миокарда – не тяните, срочно вызывайте Скорую помощь.
Изменения в организме и принципы диеты
Атеросклероз и гипертоническая болезнь — основные причины инфарктов, инсультов. Какие же изменения происходят с организмом при развитии сердечно-сосудистых заболеваний?
Повышенное давление «изнашивает» стенки сосудов. Они становятся более плотными. Возникают аневризмы (расширения просвета), стенка в этих местах истончается и может легко «рвануть» при колебании артериального давления.
Процесс образования атеросклеротических бляшек на стенках сосудов начинается уже в младенчестве, но их размер и стабильность зависят от возраста, образа жизни, наследственных особенностей. Тренд на негативное отношение к холестерину уже отходит в прошлое, но стереотип, что «лучше без него» все еще жив. Эндокринологи говорят, что около 85% циркулирующего в крови холестерина синтезируется в организме клетками печени и лишь около 15-20% поступает извне.
Жиры – это не только «наполнитель» холестериновых бляшек, но и материал для построения всех клеточных мембран, гормонов. Это витамины и естественная защита внутренних органов от смещения (амортизация), а самого человека – от переохлаждения. Значит, полный отказ от животной пищи может не улучшить, а ухудшить состояние здоровья. Но что можно изменить? Можно повлиять на количество и состав жиров, поступающих в организм.
Говоря о повреждении стенок сосудов при гипертонической болезни, атеросклерозе, надо вспомнить о белках коллагене и эластине. Они отвечают за их упругость и эластичность, гладкость внутреннего слоя стенки сосудов. Развитие атеросклероза приводит к тому, что стенки сосудов становятся более жесткими, поток крови уменьшается, сердцу «приходится» прикладывать больше усилий, чтобы протолкнуть необходимый объем. Ухудшается кровоснабжение, растет нагрузка на сердце. Процесс восстановления сосудистой стенки связан не только с достаточным количеством белков в пище, но и с наличием аскорбиновой кислоты, принимающей участие в синтезе своих структур организма.
Углеводы нужны организму, в первую очередь, как быстрый способ восполнения энергии. Но избыточное количество сахаров никуда не «уходит»: они становятся материалом для жиров. Вес человека растет, вместе с ним увеличивается нагрузка на сердце.
Согласно последним рекомендациям ВОЗ, количество поваренной соли (или хлорида натрия), которое человек получает в сутки, не должно превышать 5 г. Большее количество приводит к отекам, повышению нагрузки на сердце. К сожалению, люди привыкли считать солью лишь содержимое солонки. Они забывают, что хлорид натрия может с легкостью «спрятаться» в майонезе, кетчупе, куске колбасы или даже в творожном сыре.
Перечислив изменения, которые происходят в тканях, можно сказать, что диета для сердца и сосудов должна отвечать следующим требованиям:
-
Снабжать организм всеми питательными веществами.
-
Не выходить за пределы рекомендованной суточной калорийности.
-
Предотвращать задержки жидкости (отеков).
-
Содержать минимальное количество «вредных» жиров.
-
Обеспечивать организм достаточным количеством белка.
Витаминотерапия, прием минералов и микроэлементов оправданы лишь в тех случаях, если рацион не обеспечивает поступление их с пищей в достаточном количестве.
Отдельного внимания заслуживают калий и магний: эти ионы благотворно влияют на сердце, «успокаивают» нервную систему. Это означает, что нужно позаботиться о включении продуктов, богатых ими, в свой рацион.
Физические методы профилактики развития и обострений гипертонической болезни
Водолечение
Водолечение (гидротерапия) — это мощное средство оздоровления, профилактики и лечения гипертонической болезни. Вода может влиять на организм как температурный, механический или химический раздражитель, причем выбор зависит от необходимости того или иного фактора воздействия.
Температурный фактор наиболее важный в выборе методики водолечения. Капилляры кожи расширяются и сужаются в ответ на воздействие воды различной температуры. При этом происходит либо усиление кровотока, либо его уменьшение. Холодная вода приводит также к замедлению и усилению сердечных сокращений и повышает артериальное давление. Горячая вода снижает давление, ускоряет сердцебиение и ослабляет сердечные сокращения
Чаще всего для профилактики обострений гипертонической болезни используется вода индифферентной температуры, которая показана при чрезмерной нервной возбудимости, раздражительности, нарушениях в работе сердца, бессоннице.
Перед использованием водных процедур в в качестве лечения следует проконсультироваться с врачом.
При гипертонической болезни I-II стадий применяют дождевой, пылевой и циркулярный душ с использованием воды индифферентно или теплой с умеренной силой давления водяных струй.
Ванны могут быть общими и местными, при гипертонической болезни они применяются в лечебных и профилактических целях. Лекарственные ванны при гипертонии ограничиваются применением хвойного экстракта.
Лекарственный электрофорез
Это применение гальванического тока с целью внутритканевого неинвазивного введения различных лекарств. Под влиянием гальванического тока ионы лекарственных препаратов поступают в кожу и задерживаются под областью анода, что создает своеобразное лекарственное депо. Препарат поступает из них в кровь достаточно медленно, что увеличивает продолжительность его воздействия на организм. Также на организм воздействуют положительные эффекты гальванического тока.
Электрофорез показан при начальных стадиях гипертонической болезни. На III стадии он противопоказан.Кроме того противопоказаниями являются новообразования, острые воспалительные процессы любой локализации, нарушения процессов свертываемости крови, резко выраженный атеросклероз, декомпенсированные заболевания сердечно-сосудистой системы, почек, беременность, индивидуальная непереносимость гальванического тока.
Лечебная физкультура (ЛФК)
Лечебная физкультура применяется на всех стадиях гипертонической болезни для профилактики гипертонических кризов и осложнений заболевания. В ее состав включаются любые доступные виды физических упражнений — дозированная ходьба, утренняя гимнастика, терренкур, плавание.
Лучший способ профилактики — это утренняя гимнастика или зарядка, которая позволяет подготовить организм к трудовому дню, стимулирует процессы нервной регуляции кровообращения и реактивность сосудистой системы в целом.
Если заболевание уже развилось, то следует к утренней гимнастике добавить ежедневный комплекс лечебной гимнастики.
В КСЦ Переделкино проводятся индивидуальные и групповые занятия лечебной физкультуры под руководством профессиональных инструкторов ЛФК.
Медикаментозная терапия
Подбор лекарственных средств для лечения и профилактики обострений гипертонической болезни должен осуществляться только врачом.
Медикаментозная терапия становится необходимой уже на второй стадии заболевания, когда артериальное давление достигает значительных показателей при регулярном измерении.
Рекомендации по восстановлению сердечной-сосудистой системы
1. Отказаться от потребления табака
Недопустимо курение больными ишемической болезнью сердца (ИБС) даже в малых количествах. По данным различных исследований, при курении риск заболеть увеличивается в 2-7 раз, курящие заболевают инфарктом в 2-6 чаще, чем некурящие, в 2-3 раза среди них увеличивается смертность. Среди курильщиков у больных ИБС в 5 раз чаще возникает внезапная смерть, чем среди некурящих.
Курение стимулирует выброс в кровь высокоактивных веществ (адреналина, норадреналина и др.), которые в повышенных концентрациях способствуют повреждению стенок сосудов.
Курение также учащает число сердечных сокращений (одна выкуренная сигарета, примерно, на 8-10 ударов в минуту), повышает артериальное давление, нагрузку на сердце и потребность миокарда в кислороде. Способствует спазмам кровеносных сосудов, повышает вязкость крови и склонности к тромбообразованию.
При сгорании табака выделяются вредные вещества, которые губительно воздействуют не только на сердце и сосуды, но и на многие другие органы и системы организма человека.
2. Придерживаться правильного питания и контролировать свой вес
Вред избыточного несбалансированного питания заключается в том, что в организме накапливаются потребляемые с пищей в большом количестве холестерин, триглицериды, насыщенные жирные кислоты и другие вещества , которые увеличивают риск заболевания сердца и сосудов.
Питание должно быть разнообразным, богатым витаминами, с достаточным количеством полноценных белков, микроэлементов.
Подробнее о правильном питании можно прочитать в статье о диете после инфаркта
3. Вести физически активный образ жизни
Сегодня о необходимости и безусловной пользе физических тренировок знают все. Наибольшим положительным эффектом обладают физические упражнения, которые выполняются в аэробном режиме, при достаточном обеспечении кислородом тканей организма. К ним следует отнести все виды циклических (многократно повторяющихся) движений. Это ходьба, оздоровительный бег, плавание, скандинавская ходьба , лыжи и др. Самым доступным и легковыполнимым видом является ходьба. Рекомендуется ежедневно проходить не менее 4-6 км.
Ежедневная физическая активность на протяжении, по меньшей мере, 30 минут способствует предотвращению инфаркта и инсульта
На людей, имеющих заболевания сердца и сосудов, резкое увеличение физической активности может оказать отрицательное влияние. Возросшие запросы организма к доставке кислорода и удалению продуктов обмена резко повышают нагрузку сердечно-сосудистой системы. У больных атеросклерозом коронарные артерии не в состоянии расшириться, что приводит к несоответствию между потребностями сердечной мышцы в кислороде и его доставкой. Возникает кислородное голодание сердечной мышцы, которое может закончится ее необратимыми изменениями (инфаркт миокарда). Также кислородное голодание миокарда может стать причиной тяжелых, иногда несовместимых с жизнью, нарушений ритма сердца.
Перед тем как приступить к физических тренировкам необходима консультация врача.
Главное условие безопасности физических тренировок — это умеренность и постепенное увеличение нагрузок. При появлении выраженного сердцебиения или сильной одышки следует остановиться, отдохнуть.
Не рекомендуется физические нагрузки сразу после еды, лучше выполнять физические тренировки натощак или не раньше, чем через час после еды.
Рекомендуем заниматься под контролем врача, руководством тренера или инструктора ЛФК.
4. Уменьшить степень эмоционального напряжения
Это очень сложная задача, зависящая от особенностей характера каждого человека и окружающих его людей. Эмоциональный стресс способствует развитию гипертонии и аритмии (нарушение ритма сердечных сокращений).
Симптомы стресса:
- плохое настроение, тоска, отчаяние;
- снижение интереса и удовольствия от привычных вещей;
- тревога и внутреннее напряжение, раздражение;
- чувство вины и пессимистический настрой на будущее;
- пониженная самооценка и чувство неуверенности в себе;
- растерянность, трудно сосредоточится и принять решение;
- апатия, отсутствие желания общаться;
- быстрая утомляемость, бессонница, нарушение обмена веществ.
Если вы не в силах справиться со стрессом самостоятельно, обязательно обратитесь к психологу. Рекомендации врача и назначенная им терапия позволят вам быстро восстановить здоровье и выработать навыки адекватных реакций на возникающие в вашей жизни стрессовые ситуации.
5. Обращаться в необходимых случаях к антиагрегантной терапии
Лекарства прописывает врач, назначает средства после тщательного медицинского осмотра на основании установленного диагноза и по результатам исследований.
5 советов кардиологов, как укрепить сердце в пожилом возрасте
Совет № 1: пить много воды.
Буквально жизненно необходимая мера – соблюдение водного баланса в организме. Вода увеличивает циркуляцию крови по сосудам, предотвращая появление тромбов.
Кардиологи назначают медикаменты, которые укрепляют сердце.
Раньше, отвечая на вопрос, чем укрепить сердце в пожилом возрасте, врачи советовали людям, достигшим 40-летнего возраста, регулярно принимать сердечный аспирин (дозировка действующего вещества в этих таблетках намного ниже, чем в жаропонижающем аналоге). Эти медикаменты разжижают кровь, препятствуя появлению тромбов и возникающих из-за них инфарктов и инсультов. А значит, продлевают жизнь.
Однако в ходе последних исследований выяснилось, что злоупотребление аспирином может спровоцировать внутреннее кровоизлияние. Поэтому данное средство нельзя принимать без крайней необходимости.
Аспирин может помочь укрепить сердце тем, кто пребывает в группе риска: мужчинам (особенно курящим) с возраста 50–55 лет, женщинам – с 65–70 лет. В целом данный препарат следует принимать только в том случае, если его нельзя заменить другим укрепляющим средством.
Лучше по возможности обходиться без лекарств вплоть до 80 лет. Ведь существует масса народных методов, которые часто помогают эффективнее всякой химии.
Совет № 2: следить за уровнем холестерина.
Вредный холестерин может привести к образованию атеросклеротических бляшек, которые со временем перекрывают просветы в сосудах
Поэтому важно следить за уровнем холестерина в крови, не допуская его повышения. В этом поможет правильный рацион питания, а также специальные медикаменты – станины, очищающие сосуды и кровь от лишнего холестерина.
Совет № 3: меньше соли.
Поваренную соль следует по возможности исключить из питания. Большое количество соли в организме провоцирует повышение артериального давления, развитие атеросклероза и отеки. Солить блюда, особенно в старости, не стоит. Ведь во всех продуктах, которые мы употребляем, и так содержится достаточное количество Na и Cl. Например, в картофеле содержание соли достигает 30 мг/100 г, а в молоке – целых 120 мг/100 г. Даже в 100 г сладких бананов находится около 54 мг.
Совет № 4: физические упражнения.
Небольшие, но регулярные физические нагрузки (ходьба, медленный бег, плаванье или велопрогулки) – лучший ответ на вопрос, как укрепить сердце в пожилом возрасте. Хорошим примером можно назвать скандинавскую ходьбу. В парках можно часто встретить пожилых женщин и мужчин с двумя необычными палками, которые как раз и предназначены для этого вида спортивной ходьбы.
Если выходить из дома не хочется, можно подобрать эффективные и несложные упражнения. Например, приседание. Можно начать тренировку с двух приседаний в день и постепенно увеличивать их количество.
Совет № 5: питайтесь правильно.
Сердце очень нуждается в витаминах и минералах, которые организм получает из продуктов питания. Правильно составленное меню должно включать очень важный для сердца калий, который, по сравнению с остальными витаминами, оказывает мгновенное воздействие на сердечную мышцу. Например, если съесть банан, ощущения в сердце сразу облегчаются.
Помимо полезных микроэлементов, правильное питание должно исключать вредные продукты:
- соль;
- острые, копченые блюда, фабричные колбасы, фастфуд;
- дрожжевая выпечка;
- жирные блюда, мясо жирных сортов (особенно при повышенном уровне холестерина);
- кондитерские изделия (особенно при повышенном уровне сахара в крови);
- крепкий чай и кофе (особенно при вхождении в группу риска), ведь в этих напитках содержится кофеин и танин, провоцирующие спазмы сосудов, повышение давления и увеличение количества сердечных ударов в минуту.
Важно знать, что заядлым кофеманам не следует категорически лишать себя удовольствия употреблять кофе. Ведь выпитая чашка кофе дарит истинное наслаждение таким людям, а хорошее настроение, как известно, продлевает жизнь
Однако не стоит забывать об ограничениях. Пить можно 1-2 небольших чашек натурального заварного кофе в день. Растворимые сорта этого напитка содержат в себе искусственный кофеин, который вреден даже здоровому человеку.
При этом лучше все же предпочесть зеленый чай без добавок.
Левая сторона или правая сторона?
Различные симптомы сердечной недостаточности обусловлены тем, какая сторона сердца вовлечена в процесс. Например, левое предсердие (верхняя камера сердца) принимает наполненную кислородом кровь из легких и нагнетает ее в левый желудочек (нижняя камера), который, в свою очередь, качает кровь в остальные органы. В случае, если левая сторона сердца не может эффективно продвигать кровь, она забрасывается обратно в легочные сосуды, а избыток жидкости проникает через капилляры в альвеолы, вызывая трудности с дыханием. Другими симптомами левосторонней сердечной недостаточности являются общая слабость и избыточное отделение слизи (иногда с примесью крови).
Правосторонняя недостаточность возникает в случаях затруднения оттока крови из правого предсердия и правого желудочка, что бывает, например, при плохой работе сердечного клапана. В результате повышается давление и накапливается жидкость в венах, оканчивающихся в правых камерах сердца — венах печени и ног. Печень увеличивается в объеме, становится болезненной, а ноги сильно опухают. При правосторонней недостаточности наблюдается такое явление, как никтурия или повышенное ночное мочеиспускание.
При застойной сердечной недостаточности почки не могут справляться с большими объемами жидкости, и развивается почечная недостаточность. Соль, которая в норме выводится почками вместе с водой, задерживается в организме, обуславливая еще большую отечность. Почечная недостаточность обратима и исчезает при адекватном лечении главной причины — сердечной недостаточности.